- Citas Centro Médico de Caracas: Lunes, Miercoles y Viernes. Pulse el botón Agende una Cita
- Sistema de citas en linea exclusivo para Centro Medico de Caracas en San Bernardino
- Citas CMDLT: Jueves. llamar al 0212-9496243 y 9496245
- Las Emergencias son atendidas en CMDLT previa coordinacion personal al 04142708338
- Proveedor Seguros Mercantil y Sudeban

Durante el embarazo, son múltiples y variados los problemas fetales que se pueden presentar. En este artículo se exponen algunos de los más comunes, su significado, conceptos básicos relacionados y se desmitifican algunas nociones erradas.
I Placenta “envejecida”
Este es un término inadecuado ya que sugiere función débil o senescente de la placenta sin considerar su funcionalidad real. Se basa en la identificación visual de la calcificación placentaria en grados no acordes a la edad gestacional del embarazo; en pocas palabras, se encuentra más calcificada de lo esperado para el tiempo del embarazo. En la práctica moderna la mayor parte de las placentas “envejecidas” o prematuramente maduras no representan problema alguno gracias a que la evaluación Doppler de la circulación arteriovenosa del cordón umbilical permite descartarlos dejando sin efecto este concepto visual antiguo. El grado placentario no tiene validez para tomar decisiones obstétricas en ausencia de la evaluación Doppler fetal.
II Oligoamnios (0.5-1% de los embarazos)
Es la disminución del liquido amniótico (Indice de líquido menor a 5 cm según la medición ecográfica denominada Indice de Líquido Amniótico o ILA). Su importancia radica en las tasas cada vez mayores de morbilidad y mortalidad fetales con niveles cada vez menores de líquido amniótico
El líquido disminuye por falta de producción fetal (básicamente el bebé no orina -la más frecuente-) o pérdida genital a través de algún orificio en el saco amniótico (RPM, rotura prematura de membranas), la primera es progresiva y no lleva riesgo de infección y la segunda es usualmente abrupta e irreversible debido al inicio del trabajo de parto y/o a la infección intratable que eventualmente ocurre (7-14 días).
La mayor parte de los casos son tardíos y de fácil manejo con excelente pronóstico neonatal, muchos se deben a deshidratación materna. Ocasionalmente se presenta oligoamnios precozmente (antes de la semana 24) y el pronóstico fetal es muy malo debido a las deformidades por aplastamiento fetal (Síndrome de Potter), las anomalías fetales asociadas (riñones y vías urinarias), problemas circulatorios severos (insuficiencia placentaria temprana, retardo del crecimiento fetal) y la infección inevitable (en casos de RPM).
La indicación inicial ante la falta de hallazgos que lo expliquen es la corrección de la hidratación materna mediante la ingesta de agua sin otros aditivos. Se preconiza el uso de agua de coco pero creo que su efecto se debe al contenido de agua libre y pienso que puede ser riesgoso si la fuente está contaminada o envejecida en un anaquel de supermercado.
Prueba de sobrehidratación: para demostrar que la disminución de líquido amniótico se debe a deshidratación materna se le pedirá que tome 2 litros de agua en un período de 2 horas y se le practicará un ultrasonido a la hora de haber terminado de ingerir el agua. Se espera un incremento de aproximadamente el 30% del volumen. Si hay vómitos o no se tolera la vía oral se usarán soluciones endovenosas para realizar la prueba
III Polihidramnios (0.5-1% de los embarazos)
Es la acumulación anormalmente alta de líquido amniótico (Indice de líquido mayor de 24 cm según la medición del Indice de Líquido Amniótico o ILA) debido a un exceso de producción fetal (orina fetal) o a la falta de deglución fetal del líquido amniótico que es su principal mecanismo regulador. El casi todos los casos el evento es inocuo (idiopático, de causa desconocida, 90%) y tiene tendencia a la resolución espontánea debido a la maduración fetal. El 10% restante, los raros casos ocasionados por tumores placentarios, diabetes materna, lesiones estructurales fetales, anemia fetal, desórdenes neuromotrices fetales y el embarazo múltiple el pronóstico es variable y ocasionalmente muy reservado. La Amniocentesis (Amnioreducción) para reducir el líquido se reserva para aquellos casos en los que el cuello uterino es menor de 15 mm o el seguimiento seriado reporta disminución progresiva de la longitud cervical por debajo de 25 mm (para prevenir el Parto Prematuro)
IV Rotura Prematura de Membranas (RPM)
Se refiere a la rotura de membranas antes de iniciarse el trabajo de parto; además, si la rotura se produce antes de las 37 semanas la condición se denomina Rotura Prematura Pretémino de Membranas (RPPM). El problema inmediato de la RPM es la infección y el trabajo de parto. Si la RPM ocurre después de la semana 37 (feto a término) se continúa con el nacimiento del bebé, si ocurre entre las semanas 34-36 es posible que el obstetra indique la interrupción del embarazo. En la RPPM lejos del término (semanas 24-34) se intentará mantener al feto en el vientre materno hasta iniciarse el trabajo de parto o agotarse completamente el líquido o sobrevenga una infección. En la RPPM antes de la semana 24 el feto no es viable y la decisión de interrumpir o mantener el embarazo y luego dar algún tipo de atención al feto abortado o prematuro dependerá de la edad gestacional y peso fetales
El pronóstico neonatal dependerá de la edad gestacional, la presencia de infección y la efectividad de la Unidad de Terapia Intensiva Neonatal. El pronóstico es pésimo (o inexistente desde un punto de vista práctico) antes de la semana 24 debido a la ausencia de pulmones estructuralmente formados.
V Sufrimiento fetal (SF)
Este es un término amplio que se refiere a la alteración de las pruebas de salud fetal, se traducen en alteraciones en la nutrición y oxigenación fetales. Se asocia a disminución de los movimientos fetales y del líquido amniótico y del crecimiento fetal a largo plazo. Sin vigilancia y medidas adecuadas podría conducir a la muerte fetal. Agudo (SFA), se refiere a trastornos de oxigenación fetal agudos durante el parto, hemorragias maternas, desprendimiento placentario, accidentes del cordón, etc. Crónico (SFC), disminución crónica y progresiva de la oxigenación y nutrición fetal, la manifestación fundamental es la restricción del crecimiento fetal (RCIU)
VI Circulares de Cordón Umbilical y muerte fetal
No hay evidencia de que las circulares de cordón ahorquen/ahoguen/maten al feto durante el embarazo normal. Se espera que hasta 40% de los fetos tengan circulares de cordón. El Doppler de la arteria umbilical demuestra la ausencia de efectos circulatorios en el feto portador de una o más circulares de cordón en ausencia de trastornos circulatorios fetales. Las circulares cobran importancia en el parto vaginal, por tracción y estrangulamiento, si las vueltas son muy apretadas y el cordón muy corto pero esto es identificable y solo conduce a cesáreas o maniobras sencillas durante el parto vaginal. Particularmente he atendido partos con 4 vueltas de cordón sin problema alguno, en algunos casos he tenido que suspender el parto y practicar una cesárea de emergencia (sin complicaciones) por trastornos de frecuencia cardíaca fetal (SFA) probablemente relacionados al cordón.
No me creo el cuento de que el bebé se murió (ahogado, estrangulado) por circulares de cordón durante el embarazo: seguramente había un problema circulatorio fetal, insuficiencia placentaria o malformación fetal no diagnosticada
VII Muerte fetal in útero
Esta es una tragedia relativamente rara y casi invariablemente de causa conocida. Las causas más frecuentes son los trastornos cromosómicos, síndromes genéticos, malformaciones congénitas mayores, insuficiencia placentaria, trastornos hipertensivos del embarazo, enfermedades autoinmunes maternas con efectos vasculares placentarios, etc. En 20 años de experiencia (y contando) como especialista sólo he tenido un caso de muerte fetal (21 semanas) sin dato alguno -sonográfico, circulatorio, bacteriológico, anatomopatológico, inmunológico- que la explique.
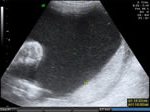
Doble circular de cordón: en esta imagen se aprecia doble circular en un feto sano; embarazo y parto sin complicaciones.
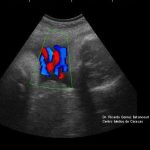
Polihidroamnios: aumento del líquido amniótico, en este caso un bolsillo vertical mayor de 10 cm (Clin Invest Ginecol Obstet. 2012;39:132. Sanchez T et al.)
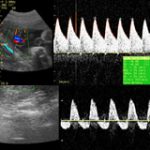
Doppler fetal: en esta imagen se aprecian dos estudios (Doppler de cordón umbilical), uno con circulación umbilical normal y otro con grave compromiso (inferior). El caso comprometido fue interrumpido en 48 horas, luego de madurar pulmones con betametasona y vigilancia cada 24 horas.
*
Pruebas de Salud Fetal: Perfil Biofísico Fetal, PBF (Manning et al.)
Este es un concepto abstracto que incluye esquemas relativamente objetivos y relacionados con la salud fetal para determinar la sobrevida/mortalidad/morbilidad in útero de un feto comprometido
El más utilizado, después de la semana 32, es el Perfil Biofísico Fetal (PBF, Manning y col. 1985) que incluye 5 parámetros: Frecuencia cardíaca variable (Monitor fetal), Movimientos respiratorios (Eco), Movimientos corporales (Eco), Flexión y extensión (Eco), Líquido amniótico (Eco). Cada parámetro tiene dos valores, 0 y 2 y la suma de los valores obtenidos da un puntaje final que sugiere la mortalidad fetal en los próximos 7 días. El PBF completo incluye Monitoreo fetal Electrónico para determinar la frecuencia cardíaca fetal y sus características de variabilidad con un puntaje total de 10/10 en un feto sano. El PBF abreviado (el que más usamos) sólo considera los elementos ecográficos para un puntaje de 8/8
Interpretación: mortalidad de acuerdo a los resultados
8/8, mortalidad en 7 días 0.08%
6/8, mortalidad en 7 días 0.9%
4/8, mortalidad en 7 días 2.6%
2/8, mortalidad en 7 días 9.4%
0/8, mortalidad en 7 días 28.5% (algunos reportan 60%)
Que significa la alteración en el PBF?
Trastornos potenciales del desarrollo orgánico fetal por interrupción de los procesos celulares fisiológicos de los tejidos por Hipoxia y falta de nutrición fetales
Pruebas de Salud Fetal: Doppler fetal
La evaluación de la circulación fetal mediante el Doppler pulsado o Doppler Color Pulsado, a partir de la semana 24, nos permite identificar precozmente a aquellos fetos que se enfrentan a la disfunción placentaria, incluso antes de que manifiesten alteraciones en el PBF antes descrito. También nos permite diferenciar bebés con problemas de crecimiento (Retardo de Crecimiento Intrauterino -RCIU-) de aquellos bebés pequeños por herencia de los padres (pequeños constitucionales), causas genéticas vs placentarias en trastornos de crecimiento y determinar con la ayuda del PBF el momento más adecuado para la interrupción del embarazo antes de que sobrevengan complicaciones o la muerte fetal
Para ti
-

- Atiendo
-

- Estudio
-

- Cuido
-

- Guío
-
- Reviso
-
- Recibo